손발톱백선증(Tinea unguium)
청주 메어리벳의원 정종영
청주 메어리벳의원 정종영
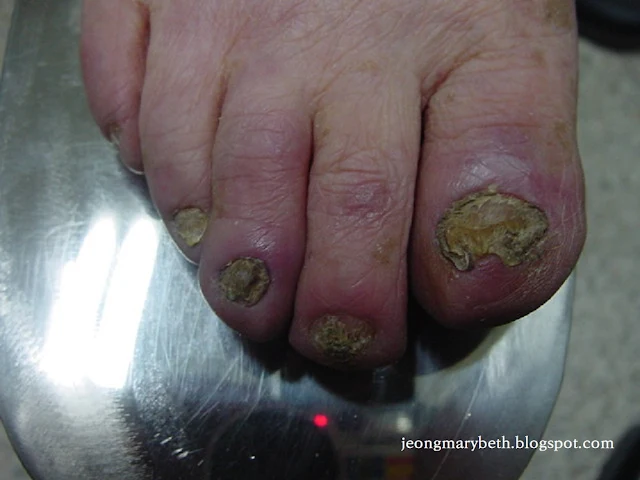
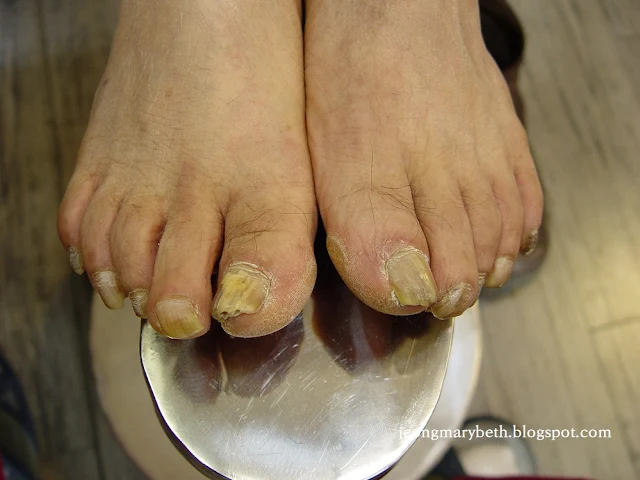 |
| 사진 1. 손발톱백선증 |
요약
손발톱진균증(Onychomycosis)은 피부사상균, 칸디다, 피부사상균 이외의 사상균 등 진균에 의한 손발톱감염증을 총칭하며, 이 중에서 피부사상균에 의한 손발톱의 감염을 손발톱백선증이라고 한다. 손발톱백선증의 원인은 발백선증이나 손백선증을 장기간 치료하지 않고 방치하는 경우 발톱과 손톱에 각각 감염을 일으키는 것인데, 손발톱끝아래허물(hyponychium)을 통해 손발톱바닥으로 퍼지게 되고 진행되면 손발톱판이 파괴된다. 전체 백선증의 10~17%를 차지하며, 우리나라에서는 50대에 가장 많은 것으로 보고된 바 있다. 최근에는 노령인구의 증가, 항생제와 면역억제제 사용, 후천면역결핍증 환자의 증가, 수영장이나 체육 헬스장 등의 이용으로 진균에의 노출 가능성이 많아짐에 따라 손발톱진균증이 증가하고 있다. T. rubrum이 가장 흔한 원인균이고, 다음은 T. mentagrophytes, E. floccosum 등의 순이며, 손톱에서는 칸디다도 많이 분리된다.
손발톱진균증을 Zaias는 손발톱 침범의 형태, 부위 및 원인균에 따라 원위손발톱밑형(Distal subungual onychomycosis), 근위손발톱밑형(Proximal subungual onychomycosis), 백색얕은형(White superficial onychomycosis), 칸디다형(Candidal onychomycosis)의 4형으로 분류하였으나, 최근 Baran 등은 원인균보다는 손발톱판의 침범형태 및 부위에 초점을 맞추어 원위외측손발톱밑형(Distal lateral subungual onychomycosis), 얕은형(Superficial onychomycosis), 근위손발톱밑형(Proximal subungual onychomycosis), 조갑내형(Endonyx onychomycosis), 전 이영양형(Total dystrophic onychomycosis)의 다섯 가지 새로운 임상형으로의 분류를 제안한 바 있다.
손발톱진균증에 대한 Zaias의 분류는 다음과 같다.
1. 원위손발톱밑형(Distal subungual onychomycosis, DSO)
피부사상균이 원위부와 측부 손발톱주름의 손발톱끝아래허물 각질층을 통해 손발톱바닥의 각질층을 침범한 후 손발톱판의 안쪽으로 들어가 손발톱 성장의 반대 방향인 근위부로 진행하는 가장 흔한 형태의 조갑진균증이다. 침범된 손발톱바닥은 피부사상균에 대한 반응에 의한 염증과 증식으로 흰색, 황색 내지 황갈색을 띠게 된다. 손발톱밑 각질이 비후되어 혼탁해지고 광택을 잃으며 손발톱판은 손발톱바닥에서 분리되어 손발톱박리증이 생기고, 더 진행되면 부스러져서 정상 손발톱의 형태를 잃게 된다. T. rubrum이 가장 흔한 원인균으로 알려져 있다.
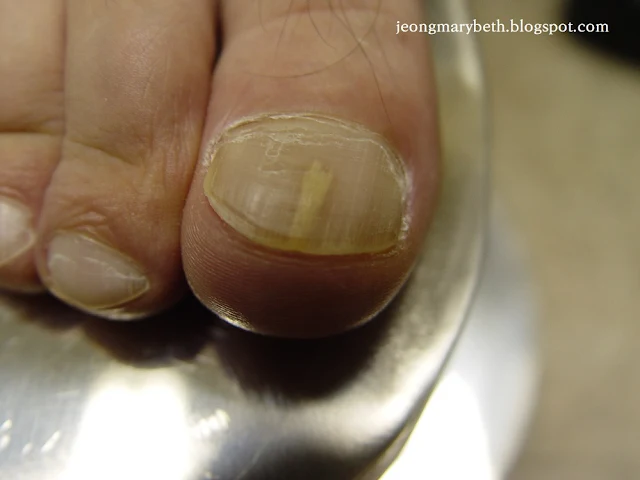 |
| 사진 2. 원위손발톱밑 손발톱진균증 |
2. 근위손발톱밑형(Proximal subungual onychomycosis, PSO)
정상으로 보이는 손발톱의 근위부 손발톱주름의 하부 각질층을 통하여 감염된다. 진균은 손발톱바탕질에 도달하고 주로 손발톱각피와 그 원위부 하방의 손발톱판 깊은 곳을 침범한다. 원위부는 정상이지만 근위부의 손발톱이 희게 변색된다. 진균이 손발톱판의 하부에 존재하므로 염증 반응이 적고 손발톱판 배면을 침범하지 않으므로 손발톱판의 표면은 정상으로 보이나 조갑주위염이 동반되기도 한다. 원인균은 주로 T. rubrum이지만, 비피부사상균성 사상균이나 칸디다 감염의 보고가 있다.
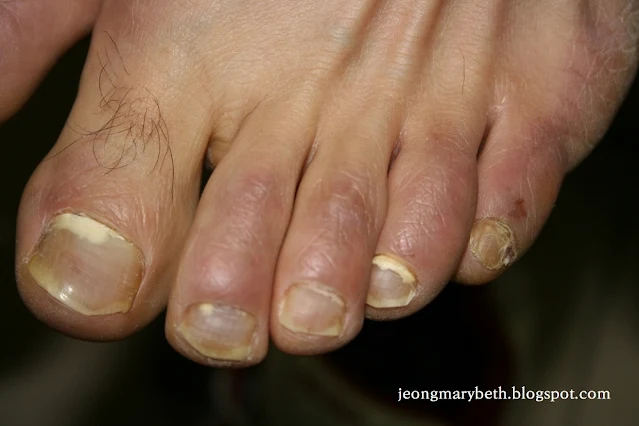 |
| 사진 3. 근위손발톱밑 손발톱진균증 |
3. 백색얕은형(White superficial onychomycosis, WSO)
진균이 손발톱판의 표면으로 침범하여 손발톱판에 경계가 명확한 작은 흰 반점들이 생기고 점차 융합되어 조갑 전체를 덮는다. 감염된 손발톱판은 무르고 건조하며 거칠고 인설이 풍부하여 쉽게 벗겨진다. 손발톱판 자체는 두꺼워지지 않으며 손발톱바닥에도 계속 유착되어 증상이 적은 편이다. 원인균은 T. mentagrophytes var. interdigitale(90%), Aspergillus spp., Acremonium spp., Fusarium spp.이지만 소아나 AIDS환자에서는 T. rubrum에 의한 발생 보고도 있다.
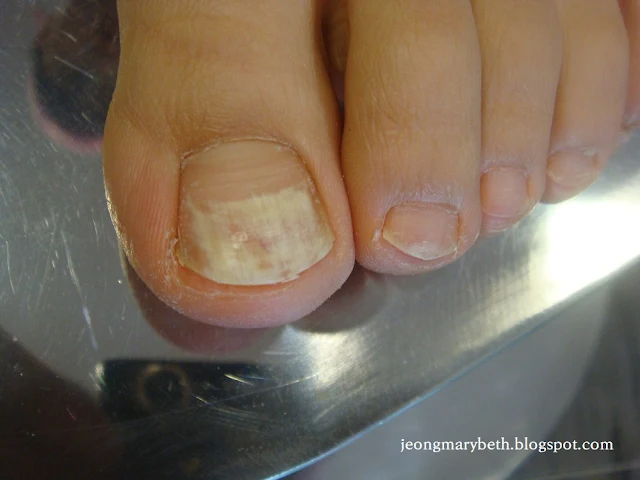 |
| 사진 4. 백색얕은 손발톱진균증 |
4. 칸디다형(Candidal onychomycosis)
칸디다에 의한 손발톱의 감염은 다음의 네 가지 경로 중 하나에서 나타날 수 있다. (1) 이차성 손발톱이상증을 동반한 만성 손발톱주위염, (2) 원위부 손발톱감염, (3) 만성 점막피부칸디다증(Chronic mucocutaneous candidiasis), (4) 이차성 칸디다증. 칸디다손발톱주위염은 손톱을 주로 침범하며 통증을 동반하고 원위부 손발톱주름이 붉고 종창이 관찰되며 손발톱각피의 소실이 나타난다. 자주 반복적으로 물에 손을 많이 넣는 직업을 가진 사람에서 호발하며, 원위부 및 측위부 손발톱박리증과 손발톱판의 굴곡이 생기고 광택이 사라지지만 부스러지는 경우는 드물다. 칸디다에 의한 원위부 손발톱감염은 흔하지 않으며, 사실상 모든 환자들은 레이노현상이나 어떤 형태의 혈관 기능부전을 가지고 있다. 만성피부점막칸디다증은 유소아기에 만성적으로 재발하는 얕은 칸디다증을 특징으로 하는 임상증후군으로, 칸디다감염 소견은 지속아구창, 피부칸디다증, 손발톱주위염 및 손발톱진균증이다. 칸디다가 급격히 전 손발톱 조직을 침범하여 전 이영양성 손발톱진균증에까지 이르는 심한 손발톱판의 이상을 초래한다. 이때 손발톱판은 두꺼워지고 황갈색의 불투명한 모양이 되며 인접한 손발가락의 말단부는 과각화피부로 뒤덮인다. 이차성 칸디다손발톱진균증은 주로 건선과 같은 손발톱의 다른 질환 때문에 발생한다. 참고로, 다른 원인에 의한 손발톱박리증에서도 손발톱판 아래면으로부터 칸디다가 흔히 분리되므로 주의가 필요한데, 칸디다가 원인균이라고 생각할 수 있는 소견으로는 원위손발톱판의 침식, KOH검사로 손발톱에서 효모균과 가성균사 및 균사의 증명, C. albicans의 배양 등이 있다.
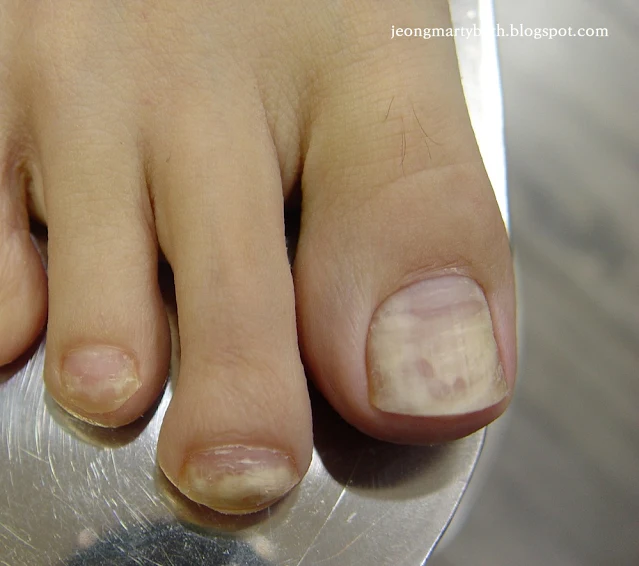
 |
| 사진 5. 칸디다 손발톱진균증 |
참고
조갑내 손발톱진균증(Endonyx onychomycosis)
손발톱바닥의 염증이나 손발톱박리증, 손발톱밑과다각화증 없이 손발톱판의 내면을 침범하는 유형을 말한다. 새로 분류된 흔하지 않은 유형으로, 원위부 측부 손발톱밑형처럼 손발톱의 원위부에서 시작되는 것은 유사하지만 임상양상, 발병기전, 원인이 서로 다르다. 손발톱판의 표면과 손발톱의 두께는 정상으로 보이거나 유백색의 변색, 거친 조갑함몰 및 층판상 박리를 보이기도 한다. 조직검사에서 손발톱판에 수많은 진균 균사가 발견되지만, 대조적으로 손발톱바닥에는 진균 요소를 발견할 수 없다. T. soudanense과 T. violaceum에 의한 경우가 흔하다.
전 이영양성 손발톱진균증(Total dystrophic onychomycosis)
조갑판이 모두 파괴되는 유형으로 일차성 및 이차성으로 발생한다. 앞에 열거한 모든 형의 손발톱진균증이 진행되면 손발톱이 부스러지고 소실되며 각화성 조갑편이 남는 두꺼워진 비정상적인 손발톱바닥을 보이는 가장 진행된 이차성 전 이영양성 손발톱진균증이 발생된다. 일차성의 경우는 만성피부점막칸디다증이나 면역결핍 환자에서 발생된다.
 |
| 사진 6. 조갑내 손발톱진균증 |
소아 손발톱진균증에 대한 유병률은 연구마다 차이가 있으나 0.2∼2.6% 정도로 보고되고 있으며, 성인과 비교하였을 때는 1/30 정도로 생각되고 있다. 소아에서 유병률이 낮은 것은 조갑의 면적이 좁아 진균에 노출될 기회가 적으며 구조적으로 성인의 조갑판과는 다르고 조갑의 길이 성장 속도가 빨라 진균의 제거 또한 빠르게 일어나기 때문이다. 이처럼 건강한 소아에서는 조갑진균증의 유병률이 낮지만 후천성 면역결핍증후군, 다운증후군, 부신피질호르몬제 장기간 사용, 피부진균증의 가족력 등이 있을때는 유병률이 증가한다.
진단
진단
임상적으로 손발톱의 변형이 발견되는 경우에 약 50%만이 손발톱진균증이고, 그 외의 여러 가지 손발톱질환에서 유사한 형태를 보일 뿐만 아니라 장기간의 치료가 요하므로 KOH검사와 배양검사를 통해 반드시 확인하여야 한다. KOH 검사는 효과적이면서 손쉽고 빠르며 비용도 적게 들지만 숙련도에 따라 위음성이 15%까지 나오기도 한다. 배양검사는 배양한 균을 동정하는 방법이다. 검체 채취 시, 원위외측손발톱밑형의 경우 균이 가장 많을 수 있는 안쪽 부위 및 손발톱판을 깎아내고 손발톱바닥에서 검사를 하면 균의 양성률을 높일 수 있다. 근위손발톱밑형은 반대로 근위부의 손발톱판을 제거한 후 그 안에서 검체를 채취하여 검경해야 양성률을 높일 수 있다. 최근에는 병리조직검사와 KONCPA검사가 소개되면서 진단율을 좀더 높일 수 있게 되었다. 다른 방법으로는 피부경(Dermoscopy)을 사용하는 Onychoscopy가 있다.
치료
치료
손발톱진균증의 치료에는 국소치료와 전신치료가 있으며, 국소치료로는 국소항진균제의 도포, 외과적 치료, 광역동치료, 레이저치료 등이 있고, 전신치료로는 경구항진균제 투여가 있다. 국소치료제가 항진균 효과를 발휘하기 위해서는 손발톱에 침투하여 균이 완전히 제거될 때까지 남아 있어야 하는데 국소항진균제만으로는 충분하지 못하기 때문에 이트라코나졸, 테르비나핀, 플루코나졸 등의 경구항진균제를 투여하는 것이 치료의 원칙이다. 치료제를 선택할 때는 원인균, 약물상호작용, 부작용, 나이, 건강 상태 등을 고려하며, 장기간 사용할 때는 주기적으로 간기능 검사를 실시하여야 한다. 치료 기간을 단축시키기 위해서는 외과적인 처치나 40% 요소연고를 사용하여 감염된 손발톱을 제거한 후 치료할 수 있다. 아모롤핀이나 시클로피록스 성분의 네일라카 형태 국소항진균제는 단독 사용으로 효과가 떨어지므로 경구항진균제와 병용하면 완치율을 높일 수 있다. 이트라코나졸은 주기요법 또는 연속요법으로 치료하는데, 연속요법은 1일 1회 200mg를 손톱감염에는 8주, 발톱감염에는 12주간 경구 투여하며 주기요법은 1회 200mg 1일 2회 1주간 투여 후 3주간 휴약하는 것을 1주기로 손톱 감염은 2주기, 발톱 감염은 3주기 경구 투여한다. 여러 균종에 항진균효과를 보이는 장점을 가지고 있지만 다른 약제와의 약물상호작용에 특히 주의하여야 한다. 테르비나핀은 피부사상균의 치료에 유리하며 약물상호작용이 적은 이점이 있고 1회 125mg 1일 2회 또는 1일 1회 250mg를 6주~3개월간 경구투여한다. 손톱이나 비교적 작은 발가락 감염 또는 어린 환자에서는 치료 기간을 3개월 이내로 단축할 수 있으나, 발톱 감염의 경우 일부 환자에서는 6개월 내지 그 이상의 시간이 걸릴 수도 있다. 플루코나졸은 약물상호작용이 없는 장점이 있지만 피부사상균에 대한 효과가 적다는 문제가 있고 손발톱진균증에서 1주 1회 150 mg을 손발톱이 다시 자랄 때까지 경구 투여한다.
손발톱진균증은 얕은피부진균증 중 치료에 가장 저항을 보이며 통상적인 치료 기간이 길고 완치 후에도 재발이 흔하여 20∼30%의 치료 실패율이나 재발율을 보인다. 국소치료법은 두꺼운 손발톱을 충분히 침투하여 작용하기 힘들다는 단점이 있고, 경구 항진균제의 경우는 장기간 복용해야 하기 때문에 환자의 순응도에 따라 치료 성공률에 차이를 보이며 고혈압, 당뇨병, 고지혈증, 심장질환 등의 다양한 성인병과 동반되어 있는 경우가 많기 때문에 경구항진균제 사용 시에는 동반 질환과 다른 약물간의 상호작용을 고려해야 하는 단점이 있다. 최근 광역동요법이나 레이저의 효과적인 치료 결과에 대한 증례 및 연구들이 보고되고 있으며, 특히 경구항진균제를 복용할 수 없는 심한 손발톱진균증의 환자에서의 치료 방법으로 1,064nm 롱펄스엔디야그레이저의 효과가 보고되었으나 특정 레이저 장비에 국한되고, 치료 비용이 많이 들며, 치료 효과 역시 제한적이라는 문제점이 있다. 단기간의 미용적인 호전을 기대할 수 있지만 피부사상균을 포함한 원인 진균을 근치하기에는 어려움이 있다는 것으로, 이 치료를 보편적으로 적용하기 위해서는 많은 수의 환자를 대상으로 레이저의 파라미터 및 시술 간격, 레이저를 조사하는 손발톱의 범위 등을 다양하게 비교하여 치료 효과를 객관적으로 분석하는 연구가 필요할 것으로 생각되고 있다.
참고문헌
참고문헌
1. 권경술. 조갑진균증의 임상적 분류. In: K-TOE. 조갑진균증(개원의와 전공의를 위한 지침서). 서흥출판사 2006: 13-9.
2. 권경술, 정태안. 요오드화칼륨(Potassium Iodide)을 이용한 조갑백선의 치료에 관한 연구. 대한피부과학회지 1982; 20 (6); 845-9.
3. 권오찬, 백승철, 조백기. 조갑진균증 진단에서 중합효소 연쇄반응 방법의 의의 : 진균배양 및 KONCPA 검사와의 비교. 대한피부과학회지 1999; 37 (10): 1457-65.
4. 김나희, 윤숙정, 이지범, 김성진, 이승철, 원영호. 소아 조갑진균증 환자에 대한 임상적 고찰(2005∼2014). 대한피부과학회지 2016; 54 (10): 781-7.
5. 김연진, 김범준, 김명남. 손발톱진균증의 손발톱 전기 연마기를 이용한 치료 효과 비교. 대한피부과학회지 2008; 46 (1): 77-82.
6. 김원정, 박현제, 김훈수, 진현우, 김수한, 고현창, 김병수, 김문범. 손발톱백선으로 오진 후 항진균제를 복용한 손발톱질환에 대한 분석(초). 대한피부과학회 프로그램북 2010; 62 (2): 141-2.
7. 김유리, 이유나, 안규중. “발톱진균증에 대한 1,064 nm Nd:YAG 레이저 치료 2예”에 대한 의견. 대한피부과학회지 2013; 51 (70: 576-7.
8. 김은성, 김덕희, 장성은, 이미우, 최지호, 성경제, 문기찬, 고재경. 조갑 및 족부 백선에서 Trichosporon종의 역학 및 균학적 연구. 대한피부과학회지 2003; 41 (6): 702-7.
9. 문두찬, 권경술, 정태안. 요소연고를 이용한 조갑백선의 발조술. 대한피부과학회지 1982; 20 (2): 255-62.
안규중. Trichophyton rubrum에 의해 손톱에 발생한 백색 표재성 조갑진균증 1예. 대한피부과학회지 1994; 32 (5): 931-3.
10. 안효현, 박석돈, 김경문 등. 감염피부질환. In: 대한피부과학회 교과서편찬위원회. 피부과학. 제6판. 도서출판 대한의학 2014: 426-7, 430-7.
11. 이상주, 김영구, 최선영, 박귀영. 발톱진균증에 대한 1,064 nm Nd:YAG 레이저 치료 2예. 대한피부과학회지 2013; 51 (2): 119-22.
12. 이성낙, 한신원, 방동식, 남인환. 조갑백선증에 대한 Ketoconazole의 치료효과. 대한피부과학회지 1984; 22 (3): 273-80.
13. 이성재, 변동길. Pseudomonas Aeruginosa의 비화농성(非化膿性) 혼합감염(混合感染)으로 록변(綠變)된 조갑진균증(爪甲眞菌症)의 1예(例). 대한피부과학회 초록집 1970; 22: 1-2.
14. 이원신, 장성은, 김덕희, 김미나, 최지호. Trichosporon asahii 에 의한 발톱 조갑진균증 1 예. 대한피부과학회지 2002; 40 (8): 980-2.
15. 이지민, 신동훈, 최종수, 김기홍. 최근 12년간 피부과를 방문한 조갑백선 환자의 치료 결과 분석을 통한 실제 임상에서 항진균제의 효과 및 환자의 순응도 조사. 대한피부과학회지 1998; 36 (5): 772-9.
16. 정상립, 강수찬. 줄을 이용한 조갑 백선의 원인균의 분리법. 대한피부과학회지 1986; 24 (5): 613-8.
17. 조광현, 정진호, 이유신, 안규리, 김의종. 부신피질 호르몬제로 치료중인 결체조직 질환 환자에서의 조갑 백선. 대한피부과학회지 1986; 24 (5): 618-23.
18. 조백기. 조갑진균증의 진단과 검사. In: K-TOE. 조갑진균증(개원의와 전공의를 위한 지침서). 서흥출판사 2006: 33-8.
19 최석진, 노낙경, 박수홍, 이일수. Microsporum canis 에 의한 백색 표재성 조갑진균증 1 예. 대한피부과학회지 2001; 39 (1): 114-6.
2. 권경술, 정태안. 요오드화칼륨(Potassium Iodide)을 이용한 조갑백선의 치료에 관한 연구. 대한피부과학회지 1982; 20 (6); 845-9.
3. 권오찬, 백승철, 조백기. 조갑진균증 진단에서 중합효소 연쇄반응 방법의 의의 : 진균배양 및 KONCPA 검사와의 비교. 대한피부과학회지 1999; 37 (10): 1457-65.
4. 김나희, 윤숙정, 이지범, 김성진, 이승철, 원영호. 소아 조갑진균증 환자에 대한 임상적 고찰(2005∼2014). 대한피부과학회지 2016; 54 (10): 781-7.
5. 김연진, 김범준, 김명남. 손발톱진균증의 손발톱 전기 연마기를 이용한 치료 효과 비교. 대한피부과학회지 2008; 46 (1): 77-82.
6. 김원정, 박현제, 김훈수, 진현우, 김수한, 고현창, 김병수, 김문범. 손발톱백선으로 오진 후 항진균제를 복용한 손발톱질환에 대한 분석(초). 대한피부과학회 프로그램북 2010; 62 (2): 141-2.
7. 김유리, 이유나, 안규중. “발톱진균증에 대한 1,064 nm Nd:YAG 레이저 치료 2예”에 대한 의견. 대한피부과학회지 2013; 51 (70: 576-7.
8. 김은성, 김덕희, 장성은, 이미우, 최지호, 성경제, 문기찬, 고재경. 조갑 및 족부 백선에서 Trichosporon종의 역학 및 균학적 연구. 대한피부과학회지 2003; 41 (6): 702-7.
9. 문두찬, 권경술, 정태안. 요소연고를 이용한 조갑백선의 발조술. 대한피부과학회지 1982; 20 (2): 255-62.
안규중. Trichophyton rubrum에 의해 손톱에 발생한 백색 표재성 조갑진균증 1예. 대한피부과학회지 1994; 32 (5): 931-3.
10. 안효현, 박석돈, 김경문 등. 감염피부질환. In: 대한피부과학회 교과서편찬위원회. 피부과학. 제6판. 도서출판 대한의학 2014: 426-7, 430-7.
11. 이상주, 김영구, 최선영, 박귀영. 발톱진균증에 대한 1,064 nm Nd:YAG 레이저 치료 2예. 대한피부과학회지 2013; 51 (2): 119-22.
12. 이성낙, 한신원, 방동식, 남인환. 조갑백선증에 대한 Ketoconazole의 치료효과. 대한피부과학회지 1984; 22 (3): 273-80.
13. 이성재, 변동길. Pseudomonas Aeruginosa의 비화농성(非化膿性) 혼합감염(混合感染)으로 록변(綠變)된 조갑진균증(爪甲眞菌症)의 1예(例). 대한피부과학회 초록집 1970; 22: 1-2.
14. 이원신, 장성은, 김덕희, 김미나, 최지호. Trichosporon asahii 에 의한 발톱 조갑진균증 1 예. 대한피부과학회지 2002; 40 (8): 980-2.
15. 이지민, 신동훈, 최종수, 김기홍. 최근 12년간 피부과를 방문한 조갑백선 환자의 치료 결과 분석을 통한 실제 임상에서 항진균제의 효과 및 환자의 순응도 조사. 대한피부과학회지 1998; 36 (5): 772-9.
16. 정상립, 강수찬. 줄을 이용한 조갑 백선의 원인균의 분리법. 대한피부과학회지 1986; 24 (5): 613-8.
17. 조광현, 정진호, 이유신, 안규리, 김의종. 부신피질 호르몬제로 치료중인 결체조직 질환 환자에서의 조갑 백선. 대한피부과학회지 1986; 24 (5): 618-23.
18. 조백기. 조갑진균증의 진단과 검사. In: K-TOE. 조갑진균증(개원의와 전공의를 위한 지침서). 서흥출판사 2006: 33-8.
19 최석진, 노낙경, 박수홍, 이일수. Microsporum canis 에 의한 백색 표재성 조갑진균증 1 예. 대한피부과학회지 2001; 39 (1): 114-6.
*1. Baran R, Hay RJ, Tosti A, Haneke E. A new classification of onychomycosis. Br J Dermatol 1998; 139 (4): 567-71.
*2. Gupta AK, Ryder JE, Johnson AM. Cumulative metaanalysis of systemic antifungal agents for the treatment of onychomycosis. Br J Dermatol 2004; 150: 537-44.
*3. Hay RJ, Baran R. Onychomycosis: a proposed revision of the clinical classification. J Am Acad Dermatol 2011; 65: 1219–27.
*4. Hochman LG. Laser treatment of onychomycosis using a novel 0.65-millisecond pulsed Nd:YAG 1064-nm laser. J Cosmet Laser Ther 2011; 13: 2-5.
*5. James WD, Berger TG, Elston DM. Andrews' Diseases of the Skin: Clinical Dermatology. 10th Edition. Elsevier Inc 2006: 305-7.
*6. Kalter DC, Hay RJ. Onychomycosis due to Trichophyton soudanense. Clin Exp Dermatol 1988; 13: 221-7.
*7. Kimura U, Takeuchi K, Kinoshita A, Takamori K, Hiruma M, Suga Y. Treating onychomycoses of the toenail: clinical efficacy of the sub-millisecond 1,064 nm Nd:YAG laser using a 5 mm spot diameter. J Drugs Dermatol 2012; 11: 496-504.
*8. Piraccini BM, Rech G, Tosti A. Photodynamic therapy of onychomycosis caused by Trichophyton rubrum. J Am Acad Dermatol 2008; 59: S75-76.
*9. Roberts DT, Taylor WD, Boyle J. Guidelines for treatment of onychomycosis. Br J Dermatol. 2003; 148: 402–10.
*10. Scher RK, Rich P, Pariser D, Elewski B. The epidemiology, etiology, and pathophysiology of onychomycosis. Semin Cutan Med Surg 2013; 32: S2–4.
*11. Scher R, Tavakkol A, Sigurgeirsson B, Hay R, Joseph W, Tosti A, et al. Onychomycosis: diagnosis and definition of cure. J Am Acad Dermatol 2007; 56: 939-46.
*12. Shagher F. Histologic examination of fungus infections of the nails. J Invest Dermatol 1948; 11: 337-57.
*13. Shirwaikar AA, Thomas T, Shirwaikar A, Lobo R, Prabhu KS. Treatment of Onychomycosis: An Update. Indian J Pharm Sci 2008; 70 (6): 710–4.
*14. Souza LW, Souza SV, Botelho AC. Endonyx toenail onychomycosis caused by Trichophyton rubrum: treatment with photodynamic therapy based on methylene blue dye. An Bras Dermatol 2013; 88 (6): 1019-21.
*15. Tosti A, Baran R, Piraccini BM, Fanti PA. "Endonyx" onychomycosis: a new modality of nail invasion by dermatophytes. Acta Derm Venereol 1999; 79 (1): 52-3.
*16. Veer P, Patwardhan NS, Damle AS. Study of onychomycosis: prevailing fungi and pattern of infection. Indian J Med Microbiol 2007; 25 (1): 53-6.
*17. Watanabe D, Kawamura C, Masuda Y, Akita Y, Tamada Y, Matsumoto Y, et al. Successful treatment of toenail onychomycosis with photodynamic therapy. Arch Dermatol 2008; 144: 19-21
*18. Zaias N. Onychomycosis. Arch Dermatol 1972; 105 (2): 263-74.
*19. Zaias N. Onychomycosis. Dermatol Clin 1985; 3 (3): 445-60.
*2. Gupta AK, Ryder JE, Johnson AM. Cumulative metaanalysis of systemic antifungal agents for the treatment of onychomycosis. Br J Dermatol 2004; 150: 537-44.
*3. Hay RJ, Baran R. Onychomycosis: a proposed revision of the clinical classification. J Am Acad Dermatol 2011; 65: 1219–27.
*4. Hochman LG. Laser treatment of onychomycosis using a novel 0.65-millisecond pulsed Nd:YAG 1064-nm laser. J Cosmet Laser Ther 2011; 13: 2-5.
*5. James WD, Berger TG, Elston DM. Andrews' Diseases of the Skin: Clinical Dermatology. 10th Edition. Elsevier Inc 2006: 305-7.
*6. Kalter DC, Hay RJ. Onychomycosis due to Trichophyton soudanense. Clin Exp Dermatol 1988; 13: 221-7.
*7. Kimura U, Takeuchi K, Kinoshita A, Takamori K, Hiruma M, Suga Y. Treating onychomycoses of the toenail: clinical efficacy of the sub-millisecond 1,064 nm Nd:YAG laser using a 5 mm spot diameter. J Drugs Dermatol 2012; 11: 496-504.
*8. Piraccini BM, Rech G, Tosti A. Photodynamic therapy of onychomycosis caused by Trichophyton rubrum. J Am Acad Dermatol 2008; 59: S75-76.
*9. Roberts DT, Taylor WD, Boyle J. Guidelines for treatment of onychomycosis. Br J Dermatol. 2003; 148: 402–10.
*10. Scher RK, Rich P, Pariser D, Elewski B. The epidemiology, etiology, and pathophysiology of onychomycosis. Semin Cutan Med Surg 2013; 32: S2–4.
*11. Scher R, Tavakkol A, Sigurgeirsson B, Hay R, Joseph W, Tosti A, et al. Onychomycosis: diagnosis and definition of cure. J Am Acad Dermatol 2007; 56: 939-46.
*12. Shagher F. Histologic examination of fungus infections of the nails. J Invest Dermatol 1948; 11: 337-57.
*13. Shirwaikar AA, Thomas T, Shirwaikar A, Lobo R, Prabhu KS. Treatment of Onychomycosis: An Update. Indian J Pharm Sci 2008; 70 (6): 710–4.
*14. Souza LW, Souza SV, Botelho AC. Endonyx toenail onychomycosis caused by Trichophyton rubrum: treatment with photodynamic therapy based on methylene blue dye. An Bras Dermatol 2013; 88 (6): 1019-21.
*15. Tosti A, Baran R, Piraccini BM, Fanti PA. "Endonyx" onychomycosis: a new modality of nail invasion by dermatophytes. Acta Derm Venereol 1999; 79 (1): 52-3.
*16. Veer P, Patwardhan NS, Damle AS. Study of onychomycosis: prevailing fungi and pattern of infection. Indian J Med Microbiol 2007; 25 (1): 53-6.
*17. Watanabe D, Kawamura C, Masuda Y, Akita Y, Tamada Y, Matsumoto Y, et al. Successful treatment of toenail onychomycosis with photodynamic therapy. Arch Dermatol 2008; 144: 19-21
*18. Zaias N. Onychomycosis. Arch Dermatol 1972; 105 (2): 263-74.
*19. Zaias N. Onychomycosis. Dermatol Clin 1985; 3 (3): 445-60.



댓글 없음:
댓글 쓰기